症状・病気の一言解説
めまい
めまいの原因のうち、頻度が高いのは耳の奥にある平衡感覚を司る器官の異常によるものです。このうち「良性発作性頭位めまい症」と「メニエール病」の頻度が高いとされています。
「良性発作性頭位めまい症」は、耳の奥にある「耳石」と呼ばれる石が本来の場所から外れてしまうことで生じます。典型的には頭の位置を変化させるとグルグルと回るようなめまいが生じます。特徴は持続時間で、断続的にめまいが続いていたとしても一回ごとの発作の持続時間は1,2分以内です。つまりこの病気の方は、「動いてめまいが出現する→じっとしているとめまいが収まる→動いてめまいが・・・
のサイクルを繰り返していることが多いのですが、一旦休んでからめまいが収まるまでの時間が1~2分以内ということです。Epley法と呼ばれる方法に従って頭の位置を変換していくことで良くなることもありますが、耳石が後半器官にある時にしか効果を期待できない方法です。ネットを見ながらご自身でされるよりは専門の耳鼻科医の指導の下で行った方が良いと思います。
数時間(途中で消失することなく)持続する場合はメニエール病の可能性が高くなります。またメニエール病では耳鳴りや耳閉感を伴うことがあり、特徴の一つです。
一方で頻度は低いものの重大な原因は脳梗塞です。脳梗塞の場合もめまいは通常1時間以上持続します。また、めまい以外にも顔面にしびれ感が出現したり、うまく話せなくなったり、物が二重に見えたりといった症状があると脳梗塞の可能性が高くなります。
頭痛
頻度が高い頭痛の原因は筋緊張型頭痛と片頭痛です。
筋緊張型頭痛は頭痛の7~8割を占めるとされています。基本的には後頭部を中心としたひどい肩こりのような頭痛で、多くは軽症で生活に支障をきたすことはまれです。通常は一般的な鎮痛薬のみで様子をみますが、ひどい場合には筋緊張を和らげるようなお薬を使うこともあります。
一方、片頭痛は思春期以降の女性に多く、30歳代をピークに悪化しやすいものの60歳以上ではほとんど見られなくなります。拍動性、片側性で吐き気を伴うことが多く、痛みのため日常生活にも支障が出ることがよくあります。発作前に前兆があることが多いとされていますが、前兆が出現する頻度は30~75%程度と報告によりバラつきがあります。
頭痛の原因のうち頻度は低いものの死亡率が高く重要なものがクモ膜下出血です。救急外来を受診する頭痛患者の1~4%がクモ膜下出血であるとされています。50歳前後のいわゆる中高年に多く、突発的な発症が特徴で何をしている時に頭痛が生じたか具体的に答えられることが多いとされています。救急車を呼びたくなるほどの強い頭痛であり、バットで殴られたよう、と表現される方もおられるようです。
鼻汁
鼻汁の原因として最も多いのは風邪(急性上気道炎)です。典型的な風邪は鼻汁+咽頭痛+咳の3つの症状を伴いますが、症状が鼻汁だけの場合に風邪以外の可能性も考慮する必要があります。いわゆるアレルギー性鼻炎や副鼻腔炎などの可能性がありますが、治療としては対症療法のみで良くなることが多いと思います。
口内炎
口の中が荒れる病気は非常に多岐にわたるのですが、ここでは最も頻度が高いアフタ性口内炎について解説します。口の中の軟らかい部分、粘膜に炎症が生じ(腫れや赤みが出現し)、一部に痛みを伴った傷(潰瘍)が出現した状態をアフタ性口内炎と呼びます。原因はよく分かっていないのですが、ストレスや食べ物が誘因になると言われています。通常は1~2週間で自然に治癒しますが、痛みが強い場合などにはステロイドを含んだ薬を使用して炎症を抑えることがあります。
咽頭炎
のどにウイルスや細菌が感染した状態です。
ウイルス性咽頭炎は俗に言う風邪の一症状です。ウイルスは鼻や気管支にも感染するため、通常は鼻水や咳が一緒に見られます。対症療法のみでよくなる病気ですが、一旦良くなりかけたのに再増悪した場合や5日を越えて状態が改善しない場合は医療機関を受診されることをお勧めします。単なる風邪ではない可能性があります。
細菌性咽頭炎はウイルス性咽頭炎より発熱や咽頭痛などの症状が重く、ウイルス感染とは違って喉以外には感染しないため鼻水や咳は見られません。特にA群溶連菌による細菌性咽頭炎が有名で診断のためのキットも存在します。細菌性咽頭炎の場合は抗生物質を使用して治療する必要があります。
また、咽頭痛の中にはKiller sore throatと呼ばれる命に関わるような咽頭痛も複数存在します。痛みで唾も飲み込めない、食事もとれない、口が開きにくい、横になると苦しい、などの症状は危険な兆候です。急いで医療機関(できれば耳鼻科か救急外来)を受診しましょう。
咳
ここでは3週間以上持続するような遷延性または慢性の咳のうち、比較的よくある原因である喘息、逆流性食道炎、後鼻漏、感染後咳嗽の4つをご紹介します。
喘息は炎症により気道が細くなり、特に息を吐き出しにくくなる病気です。典型的には息を吐く時にヒューヒューという特徴的な呼吸音(喘鳴)が聞かれます。ただし喘息の中にはこの喘鳴が目立たず咳のみが目立つ「咳喘息 と呼ばれる病型が存在します。咳喘息には気管支喘息に用いられる薬がよく効きますので、正しく診断をつけて治療する必要があります。診断にあたっては症状の時間的な変動性が重要な手がかりとなります。例えば冬によく症状が悪化する、あるいは一日の中でも就寝時や早朝に症状が悪化するなどのエピソードがあると咳喘息の可能性が高くなります。また冷気への暴露や運動によって咳発作が誘発される時も咳喘息を疑う必要があります。
逆流性食道炎は胸やけの原因として有名ですが、胸やけではなく咳が目立つタイプのものがあります。胃カメラで胃酸逆流による食道炎の有無を確認したり、診断的治療として胃酸を抑制するお薬を飲んで頂いたりすることもあります。
後鼻漏は、過剰に分泌された鼻水が喉に垂れ込み刺激するために咳が出る病態です。のどの奥を観察すると、鼻から流れ落ちた鼻水が喉に付着しているところが見えたりします。「喉に痰がからむ」という訴えもある場合、後鼻漏であることもよくあります。アレルギー性鼻炎や副鼻腔炎など鼻水が増える病気と合併していることが多く、これらを治療することで後鼻漏もよくなります。
風邪の際の咳は通常、咽頭痛や鼻汁に少し遅れて出現します。数日で消失することが多いのですが、中には数週間持続することもあり、これを感染後咳嗽と呼びます。ウイルス自体は早期に消失しており、咽頭や気道が過敏になっているだけですので、通常は対症療法のみで自然と良くなります。
そのほか、アトピー咳嗽、百日咳、薬剤性、慢性気管支炎、癌、結核、誤嚥など、多くの原因により慢性咳嗽は引き起こされます。
胸痛
緊急性が高い胸痛の原因として虚血性心疾患(心筋梗塞など)、(緊張性)気胸、大動脈解離など、緊急性は少し落ちるが特定の治療が必要な胸痛の原因として肺炎、帯状疱疹などが挙げられます。
緊急性の高いものの多くは突発的な発症が特徴です。スイッチを押したように突然強い痛みが出現したり、痛みを感じ始めてから痛みが最強点に達するまでの時間が数分以内であったりした場合は、緊急性が高い病気を疑う必要があります。突発発症で痛みも強い場合は早めに医療機関を受診して下さい。
肺炎や帯状疱疹は分や時間ではなく日の単位でじわじわと症状が出現します。肺炎は呼吸数の増加、聴診時の異常音、胸部レントゲンなどから診断されます。帯状疱疹は帯状疱疹ウイルスによる皮疹が特徴的ですが、明らかな皮疹が出現する数日前から痛みが出ます。この時期の患者さんは胸痛や腹痛のみを訴えられますので、内臓を調べても原因のわからない痛みとしてよく内科医を悩ませます。痛みの分布が神経の走行に沿っていることや、皮膚の知覚異常を伴うことなどがこの病気を疑う第一歩になります。
頻尿
一般的には、朝起きてから就寝までの排尿回数が8回以上であるとき、これを頻尿と呼びます。ただし尿回数には個人差も大きいため、ご自身がどう感じておられるかも大事になります。また、夜間に排尿のため1回以上起きなければならない状態を夜間頻尿と呼びます。これらは膀胱炎(尿路の感染症)、神経因性膀胱、過活動膀胱、男性であれば前立腺肥大を疑う症状です。検尿やエコー検査を実施したうえで、お薬で治療します。泌尿器科が専門とする分野ですので、内科での治療でよくならない時や前立腺癌を疑う時には泌尿器科を紹介させて頂きます。
血尿
尿に血液が混じっている状態を血尿と呼びます。外来における血尿の原因を調べた報告によると、血尿の原因トップ3は尿路感染症(約13%)、膀胱癌(約12%)、腎臓病(約10%)です(ただし本当の原因第1位は原因不明(60%)だったりします)。
一番心配されるのは癌ではないかと思いますが、検尿で初めて指摘されるような軽度の血尿よりも、肉眼的に分かるような高度の血尿の方が膀胱癌の可能性が高くなります(4.8% vs 19.3%)。特に高齢者の肉眼的血尿では泌尿器科で癌の除外をしてもらう必要があります。
また、血尿と同じような褐色調の尿が出る病態としてミオグロビン尿(筋肉が大量に壊れた際に、筋肉の一部であるミオグロビンが尿中に溢れ出た状態です)やビリルビン尿(黄疸の原因であるビリルビンが尿中にあふれ出た状態です。肝障害や胆管閉塞を示唆します)があり、例えば激しい運動後に血尿が出た、というのはミオグロビン尿である可能性があります。本当に血尿かどうかは血液検査や尿検査で見分けることが出来ます。
タンパク尿
健康な人でも尿の中に微量のタンパクは漏れ出ていますが、その量が一定の基準を越えた状態をタンパク尿と呼びます。タンパク尿は生理的な(=病気ではない)タンパク尿と病的なタンパク尿とに分けられます。
生理的なタンパク尿はさらに一過性タンパク尿と起立性タンパク尿とに分けられます。一過性タンパク尿は、発熱や過度の運動、感染症などのため一時的に検査で尿タンパクが検出される状態で、それ自体は体の正常な反応です。再検査時にタンパク尿を認めなければ一過性タンパク尿と考えられますので心配ありません。起立性タンパク尿は20代までの若い人に多く見られ、立っていると尿タンパクの量が増えます。このため臥位が続いた早朝尿では尿タンパクが検出されなくなることが特徴です。学校健診で朝起きてすぐの尿を提出させられるのはこのためです。
早朝尿を含む複数回の尿検査が陽性であれば、病的なタンパク尿です。腎臓病の可能性があり精密検査が必要です。この場合、まず緊急性が高いネフローゼ症候群、急性腎炎症候群、急速進行性糸球体腎炎を除外する必要があります。緊急性が高くなく、軽度のタンパク尿であればしばらく経過観察のみとすることもあります。
痛風発作
血液中の尿酸量が多くなった結果、尿酸の結晶が析出して炎症を起こす病気が痛風です。結晶は全身のあらゆる部位に析出する可能性がありますが、析出しやすい場所に関節と腎臓が挙げられます。関節に結晶が析出すると関節が腫れて強い痛みを伴うようになります。典型的には足の親指付け根の関節に結晶が析出し、発赤と腫脹が出現するとともに歩行も困難なほどの痛みを伴います。このような状態を痛風発作と呼びます。似たような病気にピロリン酸カルシウムの結晶が析出する偽痛風がありますが、典型的にはもう少し大きな関節(ひざの関節が多い印象です)が腫れます。腎臓に尿酸結晶がたくさん析出すると腎機能障害を生じる(痛風腎)ようになり、放置すると透析が必要になることもあります。
血中尿酸値は肥満があると上昇しやすくなり、特にレバーなどの肉類、白子、干物、マイワシやカツオ、ビールなどを食べると上昇しやすいため注意が必要です。尿酸値と症状から治療が必要と判断された場合、内服薬を開始します。
高尿酸血症を指摘された方は検査・治療の計画を医師と相談してください。
高血圧
高血圧が続くと動脈硬化などの血管障害から脳卒中、心筋梗塞、腎障害の危険性が高くなります。さらに中年期に高血圧が続くと、将来認知症を発症するリスクが高くなると言われています。これら高血圧の合併症により、年間約10万人が亡くなっていると言われており、高血圧は公衆衛生上の重大な問題です。血圧が持続して140/90mmHgを越えていると確実に高血圧ですが、測定条件によって微妙に診断基準が異なり、これより低くても高血圧と診断されることがあるため注意が必要です。
高血圧の多くは「本態性高血圧」と呼ばれ、複数の原因(動脈硬化、塩分貯留など)が複合的に作用して血圧を上昇させていると考えられています。このため本態性高血圧は原因を取り除くことが難しく、多くの場合治療(生活習慣の改善と内服薬)を継続する必要があります。しかし高血圧の10%程度は単一の原因による高血圧であると言われており、これを2次性高血圧と呼びます。通常の降圧薬には抵抗性であることが多いのですが、原因を取り除くことが出来れば治癒します。腹部エコー・腹部CT検査や血液検査で2次性高血圧かどうかを見分けることが出来ます。急に悪化した高血圧、若年者の高血圧、治療抵抗性の高血圧では二次性高血圧を疑う必要があります。検査を希望される方はご相談ください。
糖尿病
糖尿病は本質的には「血糖が上昇する病気」ではなく「血糖を下げる機能が低下する病気」です。実は体には血糖を上昇させる機能は多数あるのですが、血糖を下げる機能は「インスリン」と呼ばれるホルモンがほぼ単独で担っています。糖尿病ではこのインスリンが不足、あるいは機能が低下しているために、糖分を摂取すると血糖値が異常に上昇してしまいます。血糖値が高い状態が持続すると全身の血管が気付かないうちに障害され、様々な臓器障害(糖尿病合併症)が出現するようになります。糖尿病治療の目標とはこの「糖尿病合併症」を予防し、みなさんの健康的な生活を維持することです。
診断は血液検査と問診からなされますが、通常は健康診断などで異常を指摘されることが診断のきっかけとなります。加齢は誰にでも訪れる糖尿病の危険因子ですので、定期的な健康診断が重要です。以下の基準を一つでも満たすと「糖尿病型」と診断されます。
- 空腹時血糖値 126mg/dl以上
- 随時血糖(食後血糖)200mg/dl以上
- HbA1c 6.5%以上
「糖尿病型」お場合は再検査を経て糖尿病と診断されるか、疑いとして経過観察になるかが決まります。糖尿病型にあてはまる方は、当院をはじめとする医療機関を受診し、詳しい説明を受けて下さい。初期から適切な治療を受ければ、糖尿病は決して恐ろしい病気ではありません。
脂質異常症
かつて高脂血症と呼ばれていましたが、俗にいう悪玉コレステロール=LDLの高値だけでなく、善玉コレステロール=HDLが低いことも重要な異常であるという考えのもと、現在では「脂質異常症」と呼ぶことが推奨されています。脂質異常症は動脈硬化、ひいては脳卒中や心筋梗塞の危険性を高めてしまうため、治療が必要です。
LDLが血中に溢れていると動脈硬化が進行し、血管内にコレステロールの固まり(プラーク)を形成するようになります。プラークが何らかの刺激で破れると血小板が集まって血栓(血液の固まり)が形成され、血管が閉塞します。これが脳の血管で起こると脳梗塞に、心臓の血管で起こると心筋梗塞になります。こうした事態を避けるため食生活をはじめとした生活習慣の改善、内服薬による治療を開始する必要があります。
発熱/倦怠感
発熱・倦怠感を生じる病気は非常に多岐にわたるため、これらの症状のみから病気を見分けることは困難です。むしろ随伴する症状(痛みなど)や身体所見(むくみなど)、検査所見(肝機能異常など)から診断をつける必要があります。発熱・倦怠感が気になってクリニック・病院を受診される方は、些細なことでも結構ですので他に症状があれば医師や看護師にお伝えください。
吐血
吐血の多くは食道・胃・十二指腸(上部消化管)からの出血によるものです。上部消化管からの出血量が多い場合には吐き気が出現し吐血が見られます。一方で出血量が少ない場合には吐血はなく、別項で述べる黒色便(下血)のみが見られることもあります。出血量にもよりますが、上部消化管出血ではしばしば輸血が必要になります。
マロリーワイス症候群、食道・胃静脈瘤破裂、胃・十二指腸潰瘍、胃癌などがよくある吐血の原因です。
マロリーワイス症候群とは、嘔吐を繰り返しているうちに食道と胃の境界付近の粘膜(多くは胃側の粘膜)が切れ、そこから出血する病態です。典型的には大量飲酒後に生じます。自然と止まることも多いのですが、出血量が多い場合には胃カメラで止血します。酔っぱらった患者が「ビールしか飲んでないのに赤ワインを吐いた」と言ってきたらこの病気です。
もし肝硬変が背景にあるなら、食道静脈瘤破裂の可能性も考慮する必要があります。食道静脈瘤破裂は大量に出血するため、非常に緊急性が高い状態です。胃カメラによる止血術が必要です。出血が多すぎて視野を確保できない場合などは鼻から特殊なチューブを挿入して圧迫止血を行い、一時的に出血を止めてから胃カメラで止血することもあります。
胃からの出血の多くは胃潰瘍によるものです。胃潰瘍とは胃酸により胃粘膜が溶かされ、粘膜がえぐれた状態です。この際、胃粘膜を通る血管が巻き込まれて傷つくと、血管から吹き出るように出血します。胃カメラによる止血術を実施し、薬で胃酸の分泌を抑えることで治療します。胃潰瘍が深くなりすぎると胃に穴が開き(穿孔)、手術が必要になることもあります。潰瘍が治癒すればピロリ菌の検査を行い、陽性であれば除菌します。
胃癌も出血することがあります。癌からの出血は内視鏡によるコントロールが難しく、癌を切除するか抗癌剤治療を行い効果がでるまで待つ必要があります。出血は胃癌の死因の一つです。
肝硬変があるなら、胃静脈瘤からの出血の可能性もあります。食道静脈瘤と同等かそれ以上に大量出血することがあります。胃カメラを用いて胃静脈瘤出血を止血するにはヒストアクリルと呼ばれる瞬間接着剤を注入します。
十二指腸からの出血の多くは十二指腸潰瘍によります。基本的には胃潰瘍と同じ病態ですが、十二指腸壁は胃壁より薄く、容易に穿孔するため注意が必要です。
以上のように上部消化管からの出血の多くは内視鏡で止血できます。しかし一部にはどうしても内視鏡で止血できない出血があり、そういた場合にはカテーテル治療や手術が行われます。
嘔気・嘔吐
嘔気・嘔吐を伴う病気は非常に多岐にわたりますが、緊急性の高い原因に腸閉塞、脳出血、胃癌、緊急性の低い原因に急性胃腸炎、逆流性食道炎などがあります。
注意点として、強い痛みのほとんどは嘔気・嘔吐を伴います。また、頭の病気の一部も吐き気を伴うことがあります。したがって嘔吐があったからといって消化管が原因と考えるのは早計です。嘔吐以外の症状の有無により消化管が原因か、消化管以外が原因かを推測する必要があり、嘔吐の診断にも医師患者間のコミュニケーションが重要です。ただし嘔吐が激しいときには詳しいお話しを聞きにくいので、一旦制吐剤などで症状を和らげてからお話を聴く必要があります。
胸やけ
稀ですが重要な胸やけの原因は食道癌で、よくある原因は逆流性食道炎や機能性胃腸症です。このうち食道癌と逆流性食道炎は胃カメラにより大部分が診断可能で、機能性胃腸症では逆に胃カメラで異常がないことが疑う根拠になります。正確な診断のためには胃カメラを推奨しますが、どうしても内視鏡検査を受けたくない人にはお薬のみでいったん様子をみることもあります。
食道癌の危険因子には、55歳以上、男性、喫煙、飲酒、野菜の摂取不足などが挙げられます。当てはまる方は特に胃カメラを受けた方がいいでしょう。
胃酸の逆流により食道粘膜が傷ついた状態を逆流性食道炎と呼び、胃酸からの距離が近い食道下部ほど障害が強くなる傾向にあります。胃カメラにより食道下部を中心とした特徴的な食道炎を認めた場合、逆流性食道炎の可能性が高くなります。胸やけ以外には食事がつかえるような感じ、苦い水が上がってくる感じ、喉の違和感や咳といった症状を自覚することがあります。特に慢性の咳の原因としての逆流性食道炎は見過ごされがちです。
機能性胃腸症は胸やけよりは胃もたれやみぞおちの痛みが主な症状です。血液検査や画像検査で明らかな異常が見つからず、胃の動きや拡張能といった機能面での異常がもとになって症状が出現すると考えられています。
逆流性食道炎と機能性胃腸症とは時に見分けにくいこともありますが、改訂Fスケールと呼ばれる問診票が鑑別に役立ちます。気になる方は受診された際にお尋ねください。
腹痛
腹部の病気のほとんどに腹痛が見られます。特に救急車を呼びたくなるような強い腹痛を急性腹症と呼び、入院と専門的な治療が必要になることも多いので注意が必要です。
胃潰瘍・十二指腸潰瘍では受診までに数日から数週間単位で痛みが持続していること多く、黒色便がよく見られます。潰瘍が深くなり胃や十二指腸の壁が破れると(穿孔すると)痛みは高度となり、特に体を動かすと痛みが悪化するため動けなくなります。お腹の痛みで唸りながらじっとしている患者さんを見た瞬間に潰瘍の穿孔を想起します。
虫垂炎は腹痛疾患の代表のようなものですが、非典型例も多いため発症初期に診断することは意外に難しかい病気です。虫垂炎の症状は①食欲の低下②みぞおち辺りの痛み③吐き気④右下腹部の痛み⑤発熱が重要で、どれかが見られないことがあっても必ずこの順に発症します。適切な治療がなされずに数日が経過すると虫垂の腫脹とともに右下腹部の痛みが悪化していき、やがて虫垂が破れます。虫垂が破れた瞬間は虫垂内に溜まっていた膿が外に漏れ出て虫垂内圧が下がるために痛みは一時的に良くなります。しかしその後腹膜炎を生じるため激烈な痛みが生じてきます。
虚血性腸炎は何らかの原因により腸を栄養する血流が低下し、腸粘膜が障害されることによって発症します。左下腹部の大腸を栄養する血管には予備の血流が乏しく、多くはこの部位(S上結腸から下行結腸)に発症します。左下腹部の痛みと血便が典型的な症状です。
他にも腹痛を生じる重要疾患は両手の指で数えきれないほどありますが、いつもと違う腹痛、強い腹痛を認めた際には医療機関を受診しましょう。
便秘
実は便秘という病態の定義は長らく曖昧でした。皆さんは便秘、というとどんな状態を思い浮かべますか?便が数日に一回しか出ない状態でしょうか?あるいは便意があってトイレに座ってもなかなか便が出ない状態でしょうか?はたまた排便をしたくなるとお腹が痛くなる状態でしょうか?
正解は、全てです。慢性便秘症ガイドラインでは、「本来体外へ排出すべき糞便を十分量かつ快適に排出できない状態」を便秘症としています。わかりにくいですが、「スッキリ便が出ない」と感じたら全て便秘症、という理解で大丈夫です。
便秘を原因によって分類すると、加齢や生活習慣などが複合的に影響して発症する一次性便秘と、特定の原因により発症する二次性便秘とに分けられます。便秘症の大半は一次性便秘ですが、二次性便秘であれば原因に応じた治療により改善する可能性もあります。特に薬剤性便秘は見過ごされがちで、降圧剤(カルシウム拮抗薬)、向精神薬、抗コリン薬、麻薬性鎮痛薬などが便秘の原因になることが知られています。降圧剤の一種であるカルシウム拮抗薬(アムロジンなど)が便秘の原因になることは意外と知られていませんので、便秘に悩まされている方では飲み薬をチェックしてみることも重要です。
近年、慢性便秘症に対する新しい薬が多数発売されており、令和になって便秘治療は大きく進歩しています。便秘でお悩みの方は、消化管の専門家である消化器内科医にぜひご相談ください。
下痢
下痢の原因にはウイルス感染(急性胃腸炎)、細菌感染(いわゆる食中毒)、下痢型過敏性腸症候群、薬剤性下痢、炎症性腸疾患、そして稀ですが忘れてはならない原因である癌などがあります。このうち前2疾患は急性かつ一過性の下痢であることが多く、嘔吐を伴うことが多い疾患です。後ろの4疾患は慢性で長期間持続する下痢であることが多く、嘔吐を伴うことは稀です。両者で必要な検査・治療は全く異なりますので、下痢を見たら何でも急性胃腸炎と診断して整腸剤を処方しておしまい、という診療は厳に慎むべきです。また、腹部疾患の多くが腸を刺激するために多少の軟便を伴うことがあります。下痢をウイルスや細菌による感染性胃腸炎と診断するのであれば下痢・嘔吐(嘔気)・腹痛の3徴が揃っていることを確認するべきで、これらのうち一つでも欠けている時は急性胃腸炎以外の可能性も疑う必要があります。
下痢の際はお腹の病気の専門家、消化器内科医にご相談ください。
血便
血液混じりの便のうち、真っ赤な便を血便と呼びます。正常な便に少量の血液がついている場合は痔や直腸癌の可能性が高くなりますが、ここでは便全体が真っ赤になるような血便をとりあげます。
多くの場合、憩室出血、虚血性腸炎、急性出血性直腸潰瘍の3つのうちのどれかが血便の原因です。
急性出血性直腸潰瘍は寝たきりの人など、活動性が落ちている方に発症することが多い病気です。肛門近くの直腸の血流障害から潰瘍を生じ、粘膜の血管が切れることにより大量に出血する病気です。血管から直接吹き出るように出血するので血圧が低下することも多く、緊急性の高い病気です。通常は大腸カメラにより止血します。長期入院中や施設入所中の方に多く、一般の方がなることは稀な病気です。
一般の救急外来で見かけることの多い血便の原因は憩室出血と虚血性腸炎になります。両者の簡単な見分け方として、左下腹部に痛みがあれば虚血性腸炎、腹痛がなければ憩室出血です(例外はあります)。
憩室は大腸にできたくぼみで、大腸カメラをすると良く見かけます。憩室それ自体は無症状ですが、内部に溜まった便が炎症を起こしたり(憩室炎)、憩室の薄い粘膜が傷ついて血管性の出血(憩室出血)を引き起こすことがあります。憩室出血では輸血を要するほどの出血を起こすことも稀ならずあり、入院治療が必要です。憩室出血の問題点は出血が断続的な点で、内視鏡で出血点を探しにいった際には出血が止まっており出血点が分からない、ということが良くあります。自然と出血が止まることが多いのですが、何度も再発することがあり、内視鏡治療が奏功しない場合には手術を行うこともあります。
虚血性腸炎は何らかの原因により腸を栄養する血流が低下し、腸粘膜が障害されることによって発症します。解剖学的に左下腹部の大腸を栄養する血管には予備の血流が乏しく、多くはこの部位(S上結腸から下行結腸)に発症します。左下腹部の痛みと血便が典型的な症状です。エコーやCT検査を行うと、罹患部位の腸が高度に浮腫んでいることからも診断可能です。
黒色便(下血)
ただ黒っぽい便であれば、病的な意味はほとんどありません。イカ墨のような真っ黒な便を黒色便ないしタール便と呼び、食道・胃・十二指腸などの上部消化管からの出血を疑う症状になります。
消化管内に出血した血液は最初は赤い色をしているのですが、胃酸に触れると酸化されて真っ黒になります。この酸化された血液が便として出ると黒色便となり、医学的には「下血」と呼ばれます。出血の程度にもよりますが「吐血」と一緒に見られることも多く、まとめて「吐下血」と呼ばれることもあります。
したがって真っ黒な便を見た場合には大腸カメラではなく胃カメラを実施する必要があります。具体的な病気は吐血の項を参照してください。
背部痛
背部痛の多くは背骨や筋肉に由来したものです。しかし中には内臓由来の背部痛も存在します。
痛みが突発的に発症し、その程度が強く、移動性がある(徐々に足側に移動する)場合には大動脈解離を疑います。大動脈の壁が裂ける病気であり、各臓器を栄養する血管が巻き込まれて閉塞すると重篤な臓器障害を合併します。死亡するリスクもある危険な疾患です。
急性膵炎や十二指腸潰瘍も背部痛で有名な疾患ですが、これらの場合は腹痛とセットで症状が出現しますので、内臓由来であることは比較的簡単に推測されます。
胆石症でも背部痛が見られることがあります。背中や右肩に痛みが広がることが特徴です。胆石症では右上腹部にも痛みがあることが多いのですが、中には背部痛のみ訴えられる方もおられます。典型的には脂っこいものを食べた後、食後3時間前後に痛みが現れます。数時間以上痛みが持続している場合は急性胆嚢炎(感染を合併した状態で手術が必要な病気です)の可能性もあります。
進行した膵癌ではみぞおち付近の痛みと背部痛がよく見られます。
その他、肺炎や肺癌などの呼吸器疾患、尿路結石や腎盂腎炎などの泌尿器科疾患でも背部痛が出現することがあります。
これらを見分けるには痛みの部位、性状、背部痛以外の症状に注目して調べていく必要があります。

- 院長
- 木村 佳人
- 診療内容
- 内科、内視鏡内科、消化器内科
- 住所
- 〒663-8107
兵庫県西宮市瓦林町1-21
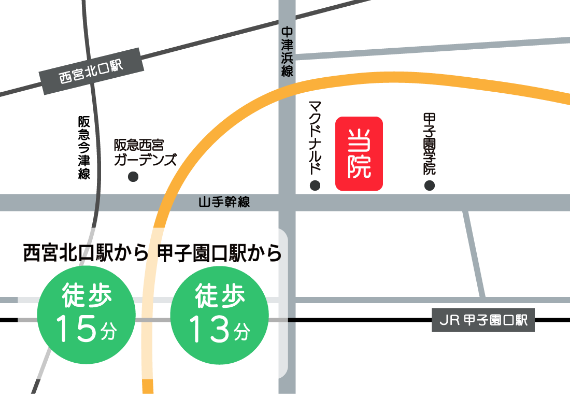
KBクリニックビル1F - アクセス
- 西宮北口駅から徒歩15分、甲子園口駅から徒歩13分、瓦木支所前(阪急バス)下車すぐ